| meningitis cerebrospinalis purulenta | |
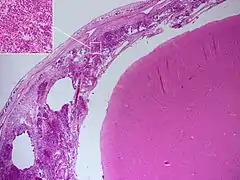 Zdjęcie mikroskopowe bakteryjnego zapalenia opon mózgowych. | |
| Klasyfikacje | |
| ICD-10 | |
|---|---|
| DiseasesDB | |
| MeSH | |
Zapalenie opon mózgowo-rdzeniowych (łac. meningitis cerebrospinalis purulenta) – choroba wywoływana przez wirusy lub bakterie, rzadziej przez pierwotniaki, pasożyty i niektóre leki, obejmująca opony mózgowo-rdzeniowe[1][2].
Epidemiologia

Mimo że zapalenie opon mózgowo-rdzeniowych w wielu krajach podlega obowiązkowemu zgłoszeniu, dokładna wartość zapadalności nie jest znana[3]. W krajach zachodnich rocznie na bakteryjne zapalenie opon mózgowo-rdzeniowych zapadają 3 osoby na 100 000. Badania całej populacji wykazały, że wirusowe zapalenie opon mózgowo-rdzeniowych jest najczęstszą postacią i występuje z częstością 10,9 na 100 000 osób, częściej w lecie. W Brazylii zapadalność na bakteryjne zapalenie opon mózgowo-rdzeniowych jest wyższa, wynosi 45,8 na 100 000 osób rocznie. W Afryce Subsaharyjskiej duże epidemie meningokokowego zapalenia opon mózgowo-rdzeniowych występują w okresie suszy i dlatego nazywa się je "pasem zapalenia opon mózgowo-rdzeniowych". Roczna zapadalność na tym obszarze, który nie ma dostatecznej opieki medycznej, wynosi 500 na 100 000 osób. Przypadki te są głównie spowodowane przez meningokoki[4]. Ostatnia epidemia, która rozpoczęła się w styczniu 2009 roku objęła Nigerię, Niger, Mali i Burkinę Faso. Zakażenie meningokokowe występuje w postaci epidemii na obszarach, gdzie wielu ludzi żyje razem po raz pierwszy, takich jak koszary wojskowe podczas mobilizacji, miasteczka studenckie[1] i doroczna pielgrzymka Hadżdż[5]. Istnieją znaczne różnice w lokalnym rozmieszczeniu drobnoustrojów wywołujących bakteryjne zapalenie opon mózgowo-rdzeniowych. Na przykład, N. meningitidis grupy B i C powodują większość zachorowań w Europie, podczas gdy grupa A meningokoków występuje częściej w Chinach i wśród pielgrzymów Hadżdż. W Afryce przyczyną większości wybuchów epidemii w "pasie zapalenia opon mózgowo-rdzeniowych" są grupy A i C meningokoków. Grupa W135 meningokoków spowodowała kilka ostatnich epidemii w Afryce oraz w trakcie Hadżdż[6]. Oczekuje się, że różnice te będą się zmieniać wraz z wprowadzeniem szczepionek przeciwko najczęstszym szczepom[6].
Etiologia
Przyczyny infekcyjne

Infekcję mogą spowodować wirusy (są one najczęstszą przyczyną infekcji), a także bakterie i grzyby.
Wirusy:
- enterowirusy
- wirusy ECHO
- HSV-2
- arbowirusy (dają meningoencephalitis)
- Coxsackie
- VZV
- Wirus Epsteina-Barr (rzadko)
- wirus polio
- wirusy grypy A i B
- wirus odry
Bakterie:
| Grupa wiekowa | Przyczyny |
|---|---|
| Noworodki | Streptococcus agalactiae, Escherichia coli, Listeria monocytogenes |
| Niemowlęta | Neisseria meningitidis, Haemophilus influenzae, Streptococcus pneumoniae |
| Dzieci | N. meningitidis, S. pneumoniae |
| Dorośli | S. pneumoniae, N. meningitidis, Mycobacterium, Cryptococcus neoformans |
- najczęściej:
- Neisseria meningitidis (dwoinka zapalenia opon mózgowo-rdzeniowych),
- Streptococcus pneumoniae (pneumokoki),
- Haemophilus influenzae typ B;
- rzadziej:
- w krajach rozwijających się częstą przyczyną są prątki gruźlicy (Mycobacterium tuberculosis);
- Streptococcus agalactiae sive pyogenes jest ważną przyczyną zapalenia opon mózgowo-rdzeniowych u noworodków, cechuje się wysoką śmiertelnością.
Grzyby, np. Cryptococcus neoformans, Coccidioides immitis. Niekiedy ZOMR spowodowane przez grzyby jest wynikiem wstrzyknięcia skażonych kortykosteroidów[7]. Występuje niemal wyłącznie u osób z niedoborami odporności[7].
Zapalenie opon mózgowo-rdzeniowych ropne, bakteryjne, jest zawsze wtórne do ogniska infekcji poza układem nerwowym:
- ropnego zapalenia ucha środkowego – Streptococcus pneumoniae, Haemophilus influenzae,
- ropnego zapalenia zatok – Streptococcus pneumoniae, Haemophilus influenzae, Staphylococcus aureus,
- odoskrzelowego zapalenia płuc – Streptococcus pneumoniae,
- zmian ropnych na skórze – Staphylococcus aureus,
- ropni przywierzchołkowych zębów – Staphylococcus aureus, flora beztlenowa,
- zakażenia dróg moczowych – Escherichia coli, Proteus mirabilis, flora beztlenowa,
- zakażenia dróg żółciowych – Escherichia coli, Proteus mirabilis,
- ogniska w jamie brzusznej – zakażenia mieszane: flora beztlenowa, Gram-ujemne pałeczki tlenowe.
Przyczyny nieinfekcyjne
- nowotwory:
- białaczka,
- nowotwory tkanki limfatycznej,
- guzy mózgu,
- przerzuty do mózgu,
- sarkoidoza,
- leki, np. metotreksat,
- zatrucie ołowiem.
Patologia
Zapalenie obejmuje tkanki opon, a często przylegające do nich części mózgowia i rdzenia.
Objawy
Podstawowe objawy to bóle głowy, gorączka, wymioty, zaburzenia świadomości (senność, śpiączka) i objawy oponowe (sztywność karku, objaw Brudzińskiego)[8].
Mogą też występować: podwójne widzenie, zaburzenia mowy, porażenie mięśni, wysypka, napady padaczkowe i obrzęk tarczy nerwu wzrokowego[9].
Zapalenie bakteryjne częściej dotyka dzieci niż dorosłych, szerzy się drogą kropelkową. Objawy: ból gardła, gorączka, ból głowy, sztywność karku i wymioty. Na ciele pojawia się krwistoczerwona wysypka. W ciągu jednego dnia od początku choroby może rozwinąć się ciężki stan, prowadzący do śpiączki i śmierci.
Początek zapalenia opon mózgowo-rdzeniowych jest ostrzejszy, gdy czynnikiem etiologicznym są bakterie niż gdy spowodowane jest przez prątki gruźlicy lub grzyby[8]. W przypadku aseptycznego wirusowego ZOMR objawy trwają różnie, a sama choroba jest łagodniejsza[8][7].
Rozpoznanie
Zmiany w płynie mózgowo-rdzeniowym zależą od rodzaju zapalenia opon mózgowo-rdzeniowych[10].
| Stan | barwa | przejrzystość | liczba komórek w μl (cytoza) | neutrofile (%) | limfocyty (%) | stężenie białka (mg/dl) | stężenie glukozy (% stężenia w surowicy) | stężenie chloru (mmol/l) | stężenie kwasu mlekowego (mmol/l) |
|---|---|---|---|---|---|---|---|---|---|
| prawidłowy | wodojasny | klarowny | ≤5 | 0 | 100 | 15-45 | 60-75% | >117 | <2,1 |
| ropne ZOMR | żółtawy | mętny | od kilku do całego pola widzenia | ↑↑↑ 95 - 100 | - | ↑ >200 | ↓ <40% | ↓↓ | ↑ >3,5 |
| gruźlicze ZOMR | wodojasny lub opalizujący | klarowny | kilkadziesiąt do 1000 | ↑ 0-25 | >75 | ↑ zwykle ~ 100 | ↓ 10-30% | często ↓↓↓ | ↑↑↑ |
| wirusowe ZOMR | wodojasny | klarowny | kilka do kilkuset | ↑ 0-25 | >75 | norma lub ↑ (<200) | norma lub ↓ | norma lub ↓ | norma lub ↑ (2,2-3) |
| grzybicze ZOMR | wodojasny, opalizujący; niekiedy ropny | klarowny lub mętny | kilka do kilkuset | ↑ | ↓ | ||||
| nowotworowe ZOMR | ↑ | ↑ | ↑ | ↓ | |||||
Leczenie
- przeciwwirusowo: leczenie objawowe, ogólnie podtrzymujące, w skrajnie ciężkich przypadkach gancyklowir i interferon
- przeciwbakteryjnie: antybiotyki, np. ampicylina, aminoglikozydy, cefalosporyny III generacji[11] (np. ceftriakson, cefotaksym), wankomycyna
- przeciwgruźliczo: streptomycyna, pirazynamid, rifampicyna, izoniazyd, etambutol
- przeciwgrzybiczo: amfoterycyna B, flukonazol
Immunoprofilaktyka
Istnieją szczepionki przeciwko:
U niemowląt szczepienia przeciwko wirusowej odmianie zapalenia opon mózgowo-rdzeniowych stosowane są jedynie w: Irlandii, Wielkiej Brytanii, Hiszpanii i na Kubie. W innych krajach (w tym Polsce) szczepionki takiej nie stosuje się.
Zapobieganie
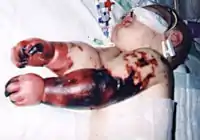
Niektórym przyczynom zapalenia opon mózgowo-rdzeniowych można zapobiegać poprzez stosowanie profilaktyki długoterminowej w postaci szczepionki lub krótkoterminowej w postaci antybiotyków.
Od 1980 wiele krajów uwzględniło szczepienie przeciwko Haemophilus influenzae typu B w kalendarzach rutynowych szczepień dzieci. Dzięki temu w tych krajach praktycznie wyeliminowano tę bakterię jako przyczynę zapalenia opon mózgowo-rdzeniowych wśród małych dzieci. Jednak w krajach, w których obciążenie chorobą jest najwyższe, szczepionka jest nadal zbyt droga[6][12]. Podobnie, szczepienie przeciwko wirusowi świnki doprowadziło do gwałtownego spadku liczby przypadków zapalenia opon mózgowo-rdzeniowych spowodowanych wirusem świnki, które występowało w 15% przypadków tej choroby[3].
Istnieją szczepionki przeciwko meningokokom grupy A, C, W135 i Y[13]. W krajach, gdzie wprowadzono szczepionkę przeciwko meningokokom grupy C, znacząco spadła liczba przypadków spowodowanych przez ten patogen[6]. Obecnie istnieje szczepionka poliwalentna łącząca wszystkie cztery szczepionki. Szczepienie szczepionką ACW135Y przeciwko czterem szczepom jest obecnie obowiązkowa dla biorących udział w Hadżdż[5]. Opracowanie szczepionki przeciwko grupie B meningokoków okazało się znacznie trudniejsze, ponieważ ich białka powierzchowne (które zwykle są wykorzystywane do wytwarzania szczepionki) wywołują słabą odpowiedź ze strony układu odpornościowego lub reakcję krzyżową z białkami ludzkimi[6][13]. Jednak, w niektórych krajach (np. Nowej Zelandii, Kubie, Norwegii i Chile) opracowano szczepionki przeciwko miejscowym szczepom grupy B meningokoków. Niektóre z nich wykazały się dobrą skutecznością i są stosowane w miejscowych kalendarzach szczepień[13].
Rutynowe szczepienia przeciwko Streptococcus pneumoniae skoniugowaną szczepionką przeciwko pneumokokom (PCV), która jest aktywna wobec siedmiu serotypów tego patogenu, znacząco zmniejsza częstość występowania pneumokokowego zapalenia opon mózgowo-rdzeniowych[6][14]. Szczepionka z otoczek polisacharydowych obejmująca 23 szczepy jest podawana tylko niektórym grupom (np. osobom, u których wykonanko splenektomię, czyli chirurgiczne usunięcie śledziony), nie wywołuje ona wystarczająco silnej odpowiedzi immunologicznej u wszystkich przyjmujących, np. małych dzieci[14].
Szczepienie w dzieciństwie szczepionką BCG spowodowało znaczne zmniejszenie zapadalności na gruźlicze zapalenie opon mózgowo-rdzeniowych, ale jego zmniejszająca się skuteczność w dorosłym wieku skłoniła do poszukiwania lepszej szczepionki[6].
Krótkoterminowa profilaktyka antybiotykowa jest również metodą zapobiegania, szczególnie meningokokowego zapalenia opon mózgowo-rdzeniowych. W przypadku bliskiego kontaktu z chorym na meningokokowe zapalenie opon mózgowo-rdzeniowych, zapobieganie antybiotykami (np. ryfampicyną, cyprofloksacyną, ceftriaksonem) może zmniejszyć ryzyko zarażenia się chorobą, ale nie chroni przed zakażeniami w przyszłości[15][16].
Historia
Niektórzy sugerują, że Hipokrates mógł mieć świadomość istnienia zapalenia opon mózgowo-rdzeniowych[4] i wydaje się, że zapalenie opon mózgowo-rdzeniowych znali też inni przedrenesansowi lekarze, tacy jak Awicenna[17]. Opis gruźliczego zapalenia opon mózgowo-rdzeniowych, zwanego ówcześnie "puchliną mózgu", jest często przypisywany lekarzowi z Edynburga, Robertowi Whyttowi, w pośmiertnym doniesieniu, które ukazało się w roku 1768, chociaż związek gruźlicy z jej patogenem nie był znany aż do następnego stulecia[17][18]. Wydaje się, że epidemia zapalenia opon mózgowo-rdzeniowych jest zjawiskiem stosunkowo niedawnym[19]. Pierwsze odnotowane poważne ogniska pojawiły się w Genewie w roku 1805. Krótko po tym opisano kilka innych epidemii w Europie i Stanach Zjednoczonych, a pierwsze doniesienie o epidemii w Afryce pojawiło się w roku 1840. Epidemie w Afryce rozpowszechniły się w dwudziestym wieku, począwszy od poważnych epidemii ogarniających Nigerię i Ghanę w latach 1905–1908.
Pierwsze doniesienie o zakażeniach bakteryjnych stanowiących podłoże dla zapalenia opon mózgowo-rdzeniowych zostało podane przez austriackiego bakteriologa Antona Weichselbauma, który w roku 1887 opisał meningokoki[20]. We wczesnych doniesieniach śmiertelność z powodu zapalenia opon mózgowo-rdzeniowych była bardzo wysoka (ponad 90%). W roku 1906 została wyprodukowana końska surowica odpornościowa. Następnie była udoskonalana przez amerykańskiego naukowca Simona Flexnera, co znacznie zmniejszyło śmiertelność z powodu chorób spowodowanych przez meningokoki[21][22]. W roku 1944, po raz pierwszy odnotowano skuteczność penicyliny w leczeniu zapalenia opon mózgowo-rdzeniowych[23]. Wprowadzenie pod koniec dwudziestego wieku szczepionki przeciwko Haemophilus doprowadziła do wyraźnego spadku zapalenia opon mózgowo-rdzeniowych związanego z tym patogenem[12], a w roku 2002 pojawiły się dowody, że leczenie sterydami może poprawić rokowanie w bakteryjnym zapaleniu opon mózgowo-rdzeniowych[22][24][25].
Choroba bywała także określana jako „drętwica karku”[26][27][28][29][30].
Zobacz też
Przypisy
- 1 2 Sáez-Llorens X., McCracken GH. Bacterial meningitis in children. „Lancet”. 361 (9375), s. 2139–48, czerwiec 2003. DOI: 10.1016/S0140-6736(03)13693-8. PMID: 12826449.
- ↑ Mariani E., Mariani AR., Monaco MC., Lalli E., Vitale M., Facchini A. Commercial serum-free media: hybridoma growth and monoclonal antibody production. „Journal of Immunological Methods”. 145 (1-2), s. 175–83, grudzień 1991. PMID: 1765649.
- 1 2 Logan SA., MacMahon E. Viral meningitis. „BMJ”. 336 (7634), s. 36–40, styczeń 2008. DOI: 10.1136/bmj.39409.673657.AE. PMID: 18174598. PMCID: PMC2174764.
- 1 2 Attia J., Hatala R., Cook DJ., Wong JG. The rational clinical examination. Does this adult patient have acute meningitis?. „JAMA”. 282 (2), s. 175–81, lipiec 1999. DOI: 10.1001/jama.282.2.175. PMID: 10411200.
- 1 2 Wilder-Smith A. Meningococcal vaccine in travelers. „Current Opinion in Infectious Diseases”. 20 (5), s. 454–60, październik 2007. DOI: 10.1097/QCO.0b013e3282a64700. PMID: 17762777.
- 1 2 3 4 5 6 7 Segal S., Pollard AJ. Vaccines against bacterial meningitis. „British Medical Bulletin”. 72, s. 65–81, marzec 2004. DOI: 10.1093/bmb/ldh041. PMID: 15802609.
- 1 2 3 Maia Dorsett, Stephen Y. Liang, Diagnosis and Treatment of Central Nervous System Infections in the Emergency Department, „Emergency medicine clinics of North America”, 34 (4), 2016, s. 917–942, DOI: 10.1016/j.emc.2016.06.013, ISSN 0733-8627, PMID: 27741995, PMCID: PMC5082707 [dostęp 2018-11-25].
- 1 2 3 Nathan C Bahr, David R Boulware, Methods of rapid diagnosis for the etiology of meningitis in adults, „Biomarkers in medicine”, 8 (9), 2014, s. 1085–1103, DOI: 10.2217/bmm.14.67, ISSN 1752-0363, PMID: 25402579, PMCID: PMC4239990 [dostęp 2018-11-25].
- ↑ Hillary R. Mount, Sean D. Boyle, Aseptic and Bacterial Meningitis: Evaluation, Treatment, and Prevention, „American Family Physician”, 96 (5), 2017, s. 314–322, ISSN 1532-0650, PMID: 28925647 [dostęp 2018-11-25].
- ↑ Andrzej Szczeklik (red.): Choroby wewnętrzne. Przyczyny, rozpoznanie i leczenie. T. II. Kraków: Wydawnictwo Medycyna Praktyczna, 2005, s. 2105. ISBN 83-7430-031-0.
- ↑ Andrzej Szczeklik (red.): Choroby wewnętrzne. Kraków: Wydawnictwo Medycyna Praktyczna, 2010. ISBN 978-83-7430-216-6.
- 1 2 Peltola H. Worldwide Haemophilus influenzae type b disease at the beginning of the 21st century: global analysis of the disease burden 25 years after the use of the polysaccharide vaccine and a decade after the advent of conjugates. „Clinical Microbiology Reviews”. 13 (2), s. 302–17, kwiecień 2000. PMID: 10756001. PMCID: PMC100154.
- 1 2 3 Harrison LH. Prospects for vaccine prevention of meningococcal infection. „Clinical Microbiology Reviews”. 19 (1), s. 142–64, styczeń 2006. DOI: 10.1128/CMR.19.1.142-164.2006. PMID: 16418528. PMCID: PMC1360272.
- 1 2 Weisfelt M., de Gans J., van der Poll T., van de Beek D. Pneumococcal meningitis in adults: new approaches to management and prevention. „Lancet Neurology”. 5 (4), s. 332–42, kwiecień 2006. DOI: 10.1016/S1474-4422(06)70409-4. PMID: 16545750.
- ↑ Chaudhuri A., Martinez-Martin P., Martin PM., Kennedy PG., Andrew Seaton R., Portegies P., Bojar M., Steiner I. EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults. „European Journal of Neurology”. 15 (7), s. 649–59, lipiec 2008. DOI: 10.1111/j.1468-1331.2008.02193.x. PMID: 18582342.
- ↑ Fraser A., Gafter-Gvili A., Paul M., Leibovici L. Antibiotics for preventing meningococcal infections. „Cochrane Database of Systematic Reviews”, s. CD004785, 2006. DOI: 10.1002/14651858.CD004785.pub3. PMID: 17054214.
- 1 2 Edward R. Laws, George Udvarhelyi: The Genesis of Neuroscience. AANS, s. 219–21. ISBN 1-879284-62-6.
- ↑ Observations on the Dropsy in the Brain. Edinburgh: J. Balfour, 1768.
- ↑ Greenwood B. Editorial: 100 years of epidemic meningitis in West Africa - has anything changed?. „Tropical Medicine & International Health”. 11 (6), s. 773–80, czerwiec 2006. DOI: 10.1111/j.1365-3156.2006.01639.x. PMID: 16771997.
- ↑ Weichselbaum A. Ueber die Aetiologie der akuten Meningitis cerebro-spinalis. „Fortschrift der Medizin”, s. 573–583, 1887.
- ↑ Flexner S. The results of the serum treatment in thirteen hundred cases of epidemic meningitis. „J Exp Med”, s. 553–76, 1913. DOI: 10.1084/jem.17.5.553.
- 1 2 Swartz MN. Bacterial meningitis--a view of the past 90 years. „The New England Journal of Medicine”. 351 (18), s. 1826–8, październik 2004. DOI: 10.1056/NEJMp048246. PMID: 15509815.
- ↑ Rosenberg DH, Arling PA. Penicillin in the treatment of meningitis. „JAMA”, s. 1011–1017, 1944. powtórzony w Rosenberg DH., Arling PA., Rosenberg DH., Arling PA. Landmark article Aug 12, 1944: Penicillin in the treatment of meningitis. By D.H.Rosenberg and P.A.Arling. „JAMA”. 251 (14), s. 1870–6, kwiecień 1984. PMID: 6366279.
- ↑ de Gans J., van de Beek D. Dexamethasone in adults with bacterial meningitis. „The New England Journal of Medicine”. 347 (20), s. 1549–56, listopad 2002. DOI: 10.1056/NEJMoa021334. PMID: 12432041.
- ↑ van de Beek D., de Gans J., McIntyre P., Prasad K. Corticosteroids for acute bacterial meningitis. „Cochrane Database of Systematic Reviews”, s. CD004405, 2007. DOI: 10.1002/14651858.CD004405.pub2. PMID: 17253505.
- ↑ Wiadomości bieżące. Drętwica karku. „Kurier Warszawski”. Nr 154, s. 1, 6 czerwca 1906.
- ↑ Drętwica karku w Warszawie. „Nowości Illustrowane”. Nr 24, s. 15-16, 16 czerwca 1906.
- ↑ Edward Flatau, Józef Handelsman: Badania doświadczalne nad drętwicą karku. Pamiętnik Towarzystwa Lekarskiego Warszawskiego 109, 4, s. 374-37, 1913.
- ↑ Teofil Simchowicz, Drętwica karku jako późny objaw posocznicy meningokokowej, „Neurologja Polska” 6/1922, s. 369–382.
- ↑ Natalia Zandowa; Nagminne zapalenie opon rdzeniowych (drętwica karku). W: Choroby zakaźne T. II. Warszawa, 1937 ss. 415–457.
Linki zewnętrzne
- www.meningitis.de (niem.)
![]() Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.