| ependymoma | |
 |

Wyściółczak – nowotwór glejowy ośrodkowego układu nerwowego, wywodzący się z tkanki wyścielającej światło komór mózgu i kanału środkowego rdzenia kręgowego (ependymy). Po raz pierwszy został opisany przez Percivala Baileya w 1924 roku[1].
Patogeneza
Czynniki prowadzące do rozwoju wyściółczaka nie są dobrze poznane. Opisano szereg aberracji chromosomowych, które mogą być jego przyczyną. Najczęściej obserwuje się je w obrębie chromosomu 22, ale w pojedynczych przypadkach pojawiała się również translokacja t(10;11;15)(p12.2;q13.1;p12) połączona z utratą chromosomu X[2]. W przypadkach złośliwych znajdowano mutację genu TP53.
Prawdopodobnie żadne czynniki środowiskowe nie mają wpływu na powstanie wyściółczaka.
Morfologia
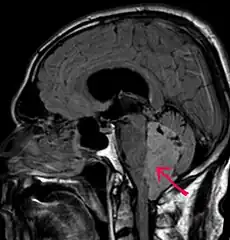
Wyściółczak jest dobrze odgraniczoną od otoczenia, guzowatą zmianą wyrastającą do światła komór lub kanału środkowego rdzenia kręgowego. Zmiany wewnątrzczaszkowe zlokalizowane są zazwyczaj w komorze czwartej; mogą zamknąć przepływ płynu mózgowo-rdzeniowego, prowadząc do wzrostu ciśnienia wewnątrzczaszkowego i wodogłowia. W okolicy nici końcowej rdzenia kręgowego (filum terminale) może rozwinąć się postać śluzakowobrodawkowata wyściółczaka (ependymoma myxopapillare).
Histologicznie obserwuje się komórki o wydłużonych jądrach, tworzące wypustki cytoplazmatyczne otaczające naczynia krwionośne (tworzą się w ten sposób tzw. pseudorozety okołonaczyniowe) lub puste przestrzenie (rozety ependymalne). Większość przypadków to postaci dojrzałe histologicznie, rzadko występujące wyściółczaki anaplastyczne mogą rozsiewać się w przestrzeni podpajęczynówkowej, zjawisko to występuje częściej w guzach zlokalizowanych podnamiotowo.
| Typ | Postać kliniczna |
|---|---|
| I | Śluzakowobrodawczakowaty i podwyściółczak |
| II | Wyściółczak |
| III | Wyściółczak anaplastyczny |
Wyściółczak zarodkowy (ependymoblastoma), dawniej klasyfikowany jako jedna z odmian wyściółczaka, obecnie zaliczany jest do prymitywnych guzów neuroektodermalnych (ang. PNET – prymitive neuroectodermal tumours).
Podwyściółczak jest nowotworem pochodzącym z macierzystych glejowych prawidłowo różnicujących się do komórek ependymy lub astrocytów. Cechy kliniczne i histologiczne są zbliżone do wyściółczaka.
Epidemiologia
Wyściółczaki mogą rozwinąć się u osób w każdym wieku, ale obserwuje się zróżnicowanie lokalizacji zmiany: wewnątrzczaszkowe najczęściej rozwijają się u osób młodych (w pierwszych dwu dekadach życia), wewnątrzrdzeniowe dotyczą zazwyczaj osób dorosłych.
Dziesięcioletnie przeżycie w ogólnej populacji waha się między 45 a 55%[3]; w zmianach wewnątrzczaszkowych pięcioletnie przeżycie wynosi około 50%, ale jest silnie zależne od wieku chorego (u dorosłych wynosi 76%, u dzieci tylko 14%).
Wyściółczak może towarzyszyć nerwiakowłókniakowatości typu 2.
Obraz kliniczny
Objawy zależne są od wieku pacjenta i lokalizacji zmiany.
- U dzieci z wyściółczakiem wewnątrzczaszkowym zlokalizowanym w czwartej komorze początkowymi objawami są bóle głowy, nudności, wymioty. U młodszych dzieci z niezamkniętymi szwami czaszki wzrost ciśnienia wewnątrzczaszkowego może doprowadzić do powiększenia obwodu głowy. Można także zaobserwować zmiany nastroju, osobowości, zaburzenia koncentracji, letarg. W późniejszych stadiach mogą pojawić się stany napadowe, ogniskowe ubytki neurologiczne, porażenia nerwów czaszkowych lub objawy móżdżkowe. Zmiany zlokalizowane nadnamiotowo mogą być przyczyną niedowładu połowiczego, utraty czucia, wzroku, zaburzenia funkcji poznawczych lub ataksji.
- Wyściółczaki wewnątrzrdzeniowe powodują porażenie spastyczne, parestezje i ból poniżej umiejscowienia zmiany.
- Postać śluzakowobrodawczakowata może być przyczyną bólu pleców, okolicy odbytu lub nóg a także dysfunkcji pęcherza moczowego i impotencji.
Diagnostyka
- badania obrazowe – najbardziej przydatny jest magnetyczny rezonans jądrowy (z kontrastem i bez) oraz tomografia komputerowa
- elektroencefalografia może wykazywać zmiany w przypadku wyściółczaka nadnamiotowego, ale nie są one specyficzne dla tego nowotworu
- badanie histologiczne usuniętej zmiany pozwala na określenie typu wyściółczaka, lecz lokalizacja zmiany nie zawsze pozwala na resekcję dostarczającą materiału do badania
- badanie płynu mózgowo-rdzeniowego nie jest zalecane ze względu na podwyższone ciśnienie wewnątrzczaszkowe i ryzyko wgłobienia migdałków móżdżku
- badania laboratoryjne nie są przydatne ponieważ nowotwór nie produkuje żadnych markerów biochemicznych pozwalających na jego identyfikację.
Leczenie
Leczeniem z wyboru jest radioterapia. Jeśli lokalizacja guza pozwala na dostęp chirurgiczny, możliwa jest resekcja zmiany z następową radioterapią. U dzieci do trzeciego roku życia stosuje się chemioterapię opartą głównie o związki platyny (cisplatyna, karboplatyna).
Klasyfikacja ICD10
| kod ICD10 | nazwa choroby |
|---|---|
| ICD-10: C71 | Nowotwór złośliwy mózgu |
| ICD-10: C71.9 | Mózg, nie określony |
| ICD-10: D43 | Nowotwór o niepewnym lub nieznanym charakterze ośrodkowego układu nerwowego |
| ICD-10: D43.2 | Mózg, nie określony |
Przypisy
- ↑ Bailey P. Tumors arising from ependymal cells. „Arch Neurol Psychiatr”. 11: 1-27, 1924.
- ↑ Dal Cin P, Sandberg AA. Cytogenetic findings in a supratentorial ependymoma. „Cancer Genet Cytogenet”. 30(2): 289-93, 1988 Feb. PMID: 3342386.
- ↑ Guyotat J, Signorelli F, Desme S, et al. Intracranial ependymomas in adult patients: analyses of prognostic factors. „J Neurooncol”. 60(3): 255-68, 2002 Dec. PMID: 12510777.
Bibliografia
- Vinay Kumar, Ramzi S. Cotran, Stanley L. Robbins: Patologia Robbinsa. Urban&Partner, 2005. ISBN 978-83-89581-92-1.
Linki zewnętrzne
![]() Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.